Neurologiczne powikłania bakteryjnego zapalenia wsierdzia u psów
dr n. wet. Liliana Rytel1
Annamarie Kortas2
dr hab. Andrzej Pomianowski, prof. UWM1
1 Katedra Chorób Wewnętrznych z Kliniką, Wydział Medycyny Weterynaryjnej UWM w Olsztynie
2 Studentka VI roku, Wydział Medycyny Weterynaryjnej UWM w Olsztynie
Bakteryjne zapalenie wsierdzia (endocarditis) jest poważną chorobą kardiologiczną, która występuje głównie u psów ras średnich i dużych. Choroba ta często jest wyzwaniem dla lekarzy nie tylko ze względu na sam przebieg i trudności w leczeniu, ale również z uwagi na liczne ciężkie powikłania, które mogą dotyczyć wielu narządów. Prawie jedna trzecia zwierząt chorujących na endocarditis wykazuje powikłania ze strony układu nerwowego – zator tętnic mózgowych, przejściowy atak niedokrwienny, ropień mózgu, zapalenie mózgu i zapalenie opon mózgowych. Przypadki te wymagają szybkiego leczenia, często jednak mimo podjęcia prawidłowej terapii kończą się śmiercią lub długotrwałą rehabilitacją.
_opt.png)
Częstotliwość występowania bakteryjnego zapalenia wsierdzia według różnych źródeł wynosi od 0,05 do 6,6% psów chorych kardiologicznie. Występuje przede wszystkim u zwierząt ras średnich i dużych (około 85-90% przypadków obserwuje się u psów o masie ciała ponad 15 kg) w wieku powyżej czterech lat. Częściej jest stwierdzana u osobników płci męskiej.
Patogeneza
Najczęstszą przyczyną zapalenia wsierdzia są bakterie (w ponad 90% przypadków), w tym chlamydie i mykoplazmy, a rzadziej grzyby. Choroba może być związana z przejściową, nawracającą lub trwałą bakteriemią wskutek ognisk pierwotnych zakażeń różnych narządów, w tym skóry, płuc, pęcherza moczowego czy gruczołu krokowego (ryc. 1). Bardzo często bakteriemia jest następstwem zabiegów chirurgicznych, diagnostycznych albo pielęgnacyjnych, które przebiegają w polu zakażonym, stwarzającym możliwość infekcji, tzw. zabiegów brudnych – przeprowadzanych na przewodzie pokarmowym, jamie ustnej, układzie moczowym. Zapalenie wsierdzia może wystąpić na przykład po endoskopii przewodu pokarmowego, zabiegach stomatologicznych bądź cewnikowaniu. Jedną z najczęstszych przyczyn są bakterie bytujące w jamie ustnej (dziąsła, ozębna), a do bakteriemii może dochodzić nawet przy żuciu pokarmu w przypadku uszkodzenia dziąseł.
Warunkiem wystąpienia zapalenia wsierdzia jest więc naruszenie ciągłości błon śluzowych przy wykonywaniu wyżej wymienionych zabiegów, jak również uszkodzenie wsierdzia, gdyż fizjologicznie nabłonek wsierdzia jest barierą dla drobnoustrojów. Do rozwoju zapalenia wsierdzia najczęściej przyczyniają się bakterie z rodzaju Staphylococcus, Streptococcus i Pasteurella, a także Escherichia coli, Pseudomonas aeruginosa, Erysipelothrix rhusiopathiae i Corynebacterium sp.
Procesem zapalnym objęte są głównie zastawki (w przeważającej większości przypadków aortalna lub mitralna, rzadziej trójdzielna, sporadycznie zastawka pnia płucnego), rzadko też ściana jam serca. W trakcie rozwoju procesu zapalnego na skutek działania enzymów bakteryjnych dochodzi do owrzodzenia śródbłonka, aktywacji kolagenu i agregacji płytkowej. Z kolei aktywacja „kaskady koagulacyjnej” powoduje powstanie na wsierdziu brodawkowatych tworów nazywanych wegetacjami, złożonych z kolonii bakteryjnych, zakrzepów płytkowych, włóknika i krwinek. Dokładny mechanizm powstawania wegetacji nie jest znany. Przypuszcza się, że kluczowym czynnikiem prowadzącym do ich utworzenia jest fibronektyna produkowana w przypadku uszkodzenia wsierdzia przez komórki śródbłonka, płytki krwi i fibroblasty. Wiele bakterii powodujących zapalenie wsierdzia ma na błonach komórkowych receptory dla tej substancji. Innym czynnikiem odgrywającym znaczną rolę w powstawaniu wegetacji są lipopolisacharydy produkowane przez niektóre bakterie. Wegetacje, które niejednokrotnie obejmują nie tylko wsierdzie płatków zastawek, ale także struny ścięgniste, zatokę Valsalvy i miocardium, wpływają niekorzystnie na działanie zastawek i serca, powodując niewydolność tego narządu. Twory te mają kruchą konsystencję, w wyniku czego wykazują tendencję do odrywania się od wsierdzia i często mogą prowadzić do powstawania zatorów. Tworzące się zatory są najczęstszą przyczyną zgonów w następstwie zakaźnego zapalenia wsierdzia.
Zakaźne zapalenie wsierdzia jest stanem chorobowym charakteryzującym się dużą liczbą powikłań. Do najgroźniejszych z nich należą powikłania neurologiczne, które występują u około 15-30% pacjentów cierpiących na zapalenie wsierdzia i niejednokrotnie stanowią bezpośrednie zagrożenie życia. Ryzyko pojawienia się powikłań neurologicznych jest tym wyższe, im większy rozmiar mają wegetacje bakteryjne w sercu. Większość powikłań neurologicznych zakaźnego zapalenia wsierdzia obserwuje się w przypadku zakażenia Staphylococcus aureus. Częstotliwość występowania powikłań neurologicznych jest większa przy braku antybiotykoterapii, a także w pierwszym jej tygodniu. Neurologiczne powikłania zakaźnego zapalenia wsierdzia to zator tętnic mózgowych, ropień mózgu, zapalenie mózgu i zapalenie opon mózgowych.
Zator tętnic mózgowych
Ponad połowa zatorów powstających jako powikłanie tej choroby dotyczy naczyń mózgowych. Tego typu powikłania obserwuje się najczęściej w przypadku zakażeń bakteriami Gram-ujemnymi, Staphylococcus aureus oraz grzybami z rodzaju Candida, a także w przypadku zmian zapalnych po lewej stronie serca. Zator jako powikłanie zapalenia wsierdzia pojawia się przeważnie w środkowej części tętnicy mózgowej, aczkolwiek możliwy jest wieloogniskowy zator w końcowych częściach naczyń mózgu.
Zator tętnic mózgowych jest stanem nagłym bezpośrednio zagrażającym życiu pacjenta, mogącym prowadzić do rozwinięcia się udaru mózgu lub przejściowego ataku niedokrwiennego (TIA – transient ischaemic attack). Oba te stany rozróżnia się ze względu na czas występowania objawów. W przypadku TIA objawy neurologiczne trwają do 24 godzin, podczas gdy zmiany przy udarze obserwuje się dłużej niż dobę. Nie oznacza to, że przejściowy udar niedokrwienny jest mniej groźny, gdyż w zależności od umiejscowienia może powodować poważne powikłania. Objawia się niepostępującymi asymetrycznymi zaburzeniami neurologicznymi. W zależności od miejsca jego wystąpienia mogą pojawić się drgawki, porażenie dwu- albo czterokończynowe, objawy przedsionkowe bądź zaburzenia nerwów czaszkowych. Obserwowano również zmiany w zachowaniu zwierzęcia – przymusowy chód, dezorientację, nagłe stany lęku lub agresji. W związku z rozwojem obrzęku mózgu stan kliniczny ulega pogorszeniu do 24, a nawet 48 godzin od początku niedokrwienia.
Rozpoznanie ustala się przede wszystkim na podstawie badania neurologicznego oraz badań obrazowych – tomografii komputerowej i rezonansu magnetycznego. W początkowej fazie choroby w obrazie tomografii zwykle nie ma żadnych widocznych zmian lub są one trudne do zaobserwowania. W niektórych przypadkach stwierdza się zmniejszenie gęstości elektronowej miąższu, zatarcie rowków uszkodzonych półkul i miejscowy efekt ucisku na skutek obrzęku oraz zatarcie granicy istoty szarej i białej. Badanie rezonansem magnetycznym jest zdecydowanie bardziej czułe. Zmiany można zauważyć już po pierwszej godzinie. W obrazie T2-zależnym i FLAIR obszar objęty udarem niedokrwiennym prezentuje hiperintensywny sygnał. W sekwencji T1 notuje się zmniejszoną gęstość (ryc. 2). Co ciekawe, obszar niedokrwienia charakteryzuje się wyraźnym odgraniczeniem od zdrowej tkanki i nie występuje efekt ucisku na skutek obrzęku mózgu.
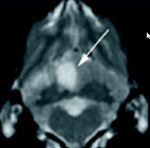
Postępowanie terapeutyczne opiera się głównie na podawaniu antybiotyków, zaopatrzeniu mózgu w tlen, zmniejszeniu ciśnienia śródczaszkowego oraz niwelowaniu ewentualnych objawów dodatkowych. Aby zlikwidować nadmierne ciśnienie krwi w mózgu, należy stosować doustnie inhibitory konwertazy angiotensyny (enalapryl 0,25-0,5 mg/kg m.c. dwa razy dziennie lub benazepryl 0,25-0,5 mg/kg m.c. dwa razy dziennie) albo blokery kanałów wapniowych (amlodypina w dawce 0,05-0,1 mg/kg raz dziennie). W celu zmniejszenia ciśnienia śródczaszkowego stosuje się mannitol (0,5-1 mg/kg i.v. przez 10-20 minut co osiem godzin), który zmniejsza lepkość krwi, a tym samym zwiększa mózgowy przepływ krwi, oraz glikokortykosteroidy, które podaje się w dawce przeciwobrzękowej (metyloprednizolon 30 mg/kg m.c. i.v.) w celu zmniejszenia obrzęku mózgu. W przypadku napadów padaczkowych stosuje się diazepam (0,5-1 mg/kg i.v.) lub barbiturany (fenobarbital 2-5 mg/kg i.m. dwa razy dziennie).



_opt.png)














