Potencjał patogenny A. chabaudi nie jest jasny. Nie ma też dowodów na rozmnażanie się pasożytów i wydalanie larw L1 u kotów z elurostrongylozą (Varcasia i wsp., 2014b; Traversa i wsp., 2015).
Capillaria aerophila zwykle wywołuje przewlekłe zapalenie oskrzeli, ale inwazja może też przebiegać bezobjawowo (Holmes i Kelly, 1973; Traversa i wsp., 2009a). Penetracja płuc przez Paragonimus spp. wiąże się z tworzeniem ognisk krwotocznych, zwykle w płacie przeponowym. Torbiele, w których przebywają przywry, łączą się z oskrzelami i mogą przekształcić się w pęcherze, co wiąże się z ryzykiem rozwoju odmy opłucnowej.
Objawy kliniczne
Większość publikacji opisuje jedynie inwazje A. abstrusus. Sugeruje się jednak, że inwazje innych metastrongyloidów lub inwazje mieszane mogły być nierozpoznawane z powodu trudności w różnicowaniu morfometrycznym larw L1 (Jefferies i wsp., 2010; Traversa i Di Cesare, 2013; Brianti i wsp., 2014a). Ustalenie dokładniejszego rozpoznania umożliwia charakterystyka genetyczna larw.
Parazytozy płucne mogą przebiegać bezobjawowo lub powodować objawy od łagodnych do ciężkich ze strony układu oddechowego, spowodowane odoskrzelowym zapaleniem płuc. Czasami występują powikłania związane z wysiękiem opłucnowym lub odmą opłucnową (Miller i wsp., 1984; Barrs i wsp., 1999; Grandi i wsp., 2005; Mooney i wsp., 2012). Głównym objawem klinicznym jest produktywny kaszel. Obserwuje się też śluzowo-ropną wydzielinę z nosa, przyspieszony oddech, duszność z oddychaniem typu brzusznego. Podczas osłuchiwania można wykryć intensywne szmery pęcherzykowe, świszczący oddech i trzaski końcowo-wdechowe. W cięższych przypadkach występuje senność i brak apetytu. Niewydolność oddechowa może prowadzić do sinicy i kwasicy oddechowej (Risitano i wsp., 2008; Traversa i wsp., 2008a; Jefferies i wsp., 2010; Yldiz i wsp., 2011; Dirven i wsp., 2008a, 2012; Crisi i wsp., 2017).
W fazie patentnej inwazji badania obrazowe klatki piersiowej, takie jak RTG lub tomografia komputerowa, częściej ujawniają obecność wzmożonego rysunku śródmiąższowego (siatkowatego lub guzkowego), oskrzelowego bądź mieszanego niż zmian pęcherzykowych albo naczyniowych (Crisi i wsp., 2017; Febo i wsp., 2019). Wzór guzkowy jest zwykle wieloogniskowy (Febo i wsp., 2019). Nieprawidłowości w rysunku oskrzelowym mogą utrzymywać się nawet po zwalczeniu inwazji, dlatego należy je odróżniać od tych występujących w przebiegu innych przewlekłych chorób oskrzeli, takich jak astma (Losonsky i wsp., 1983; Payo-Puente i wsp., 2008). Ponadto zmiany obrazowe mogą być widoczne jeszcze przed klinicznie jawną inwazją, a ich zaawansowanie może nie być związane z nasileniem objawów klinicznych (Dennler i wsp., 2013; Schnyder i wsp., 2014; Crisi i wsp., 2017; Febo i wsp., 2019). Koty zarażone podklinicznie mogą wykazywać w badaniu radiologicznym nieprawidłowości od łagodnych do umiarkowanych (szczególnie w płatach ogonowych), widoczne tylko w projekcji brzuszno-grzbietowej lub grzbietowo-brzusznej albo w tomografii komputerowej o wysokiej rozdzielczości (Febo i wsp., 2019).
U dwóch kociąt z ciężkim odoskrzelowym zapaleniem płuc wywołanym inwazją A. abstrusus opisano powiększenie prawej strony serca związane z przerostem ekscentrycznym wtórnym do nadciśnienia płucnego (Dirven i wsp., 2012). U obu zwierząt szmery sercowe o maksymalnym nasileniu nad prawą częścią opłucnej były spowodowane niedomykalnością zastawki trójdzielnej i płucnej. Jedno z kociąt padło, ale u zwierzęcia, które przeżyło, szmer sercowy ustąpił kilka miesięcy po zwalczeniu inwazji. Badanie echokardiograficzne wraz z obrazowaniem dopplerowskim potwierdziło ustąpienie nadciśnienia płucnego (Dirven i wsp., 2012). W związku z tym wydaje się, że w przypadkach choroby prawej strony serca połączonej z objawami nadciśnienia płucnego u kotów wychodzących zasadne jest potwierdzenie lub wykluczenie inwazji nicieni płucnych. W badaniu obejmującym 54 bezpańskie koty, które padły podczas znieczulenia w trakcie kastracji, u 9% w badaniu sekcyjnym wykazano obecność A. abstrusus (Gerdin i wsp., 2011). Koty bezpańskie są bardziej narażone na parazytozy płuc.
Najczęstszym objawem hematologicznym jest łagodna niedokrwistość normocytarna normochromiczna, prawdopodobnie spowodowana przewlekłym stanem zapalnym. Eozynofilia bądź granulocyty kwasochłonne w popłuczynach z drzewa oskrzelowo-pęcherzykowego (BAL) nie są powszechnie spotykane (Foster i wsp., 2004; Reinhardt i wsp., 2004; Grandi i wsp., 2005; Risitano i wsp., 2008; Crisi i wsp., 2017). Wydaje się, że na występowanie eozynofilii wpływa czas inwazji, ponieważ obserwuje się ją w pierwszych tygodniach lub miesiącach po zarażeniu (Schnyder i wsp., 2014).
Inwazje Troglostrongylus spp. uznano za przyczynę śmierci zarażonych kociąt, u których w chwili rozpoznania występował kaszel wraz z ciężką niewydolnością oddechową. Odnotowano jednak również przypadki bezobjawowej inwazji (Brianti i wsp., 2012, 2013; Di Cesare i wsp., 2014a, 2014b; Giannelli i wsp., 2014a; Crisi i wsp., 2017).
Obecność Capillaria aerophila może wywoływać u kotów kaszel (głównie suchy), kichanie i świszczący oddech, ale często występuje bezobjawowe nosicielstwo (Traversa i wsp., 2009a, 2012; Febo i wsp., 2019).
Coraz częściej pojawiają się doniesienia o inwazjach mieszanych, które mogą powodować cięższy obraz kliniczny lub gorsze rokowanie (Traversa i wsp., 2012; Di Cesare i wsp., 2014a, 2014b; Crisi i wsp., 2017; Febo i wsp., 2019).
Rozpoznanie
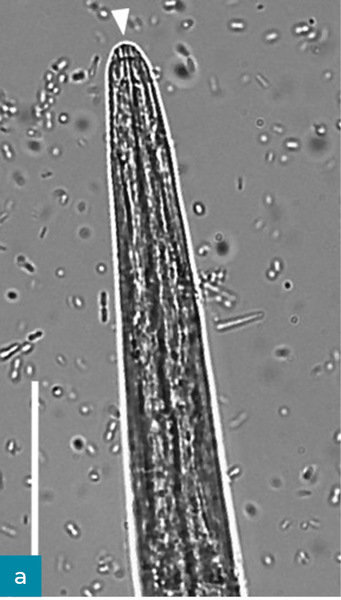
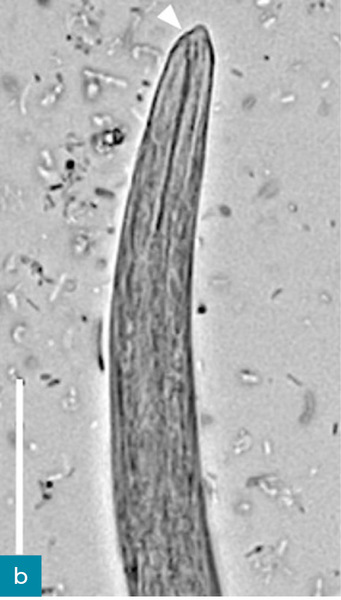
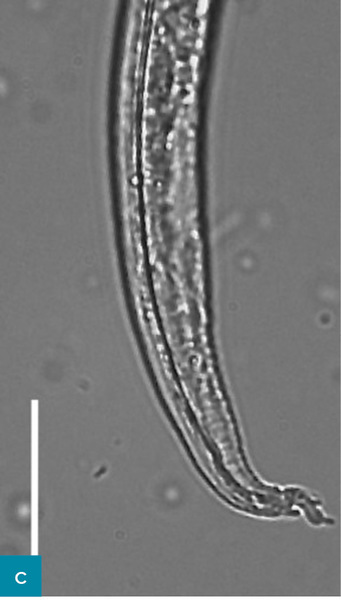
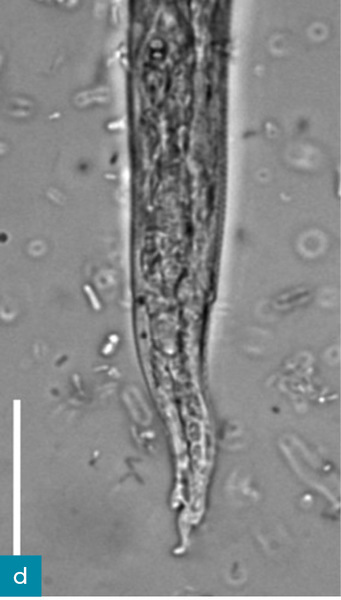
Larwy L1 aktywnie poruszają się w kale, dzięki czemu można je łatwo wykryć w świeżych próbkach. Należy jednak zachować ostrożność, aby zapobiec skażeniu badanej próbki glebą, ze względu na obecność wolno żyjących nicieni. Może to prowadzić do błędnego rozpoznania w przypadku mało doświadczonego obserwatora. Larwy L1 można zaobserwować w bezpośrednim rozmazie kału lub w badaniu metodą flotacji. Identyfikacja pasożyta w badaniu wykorzystującym drugą z tych technik bywa utrudniona, ponieważ duży ciężar właściwy stężonych roztworów soli lub cukru może powodować uszkodzenia osmotyczne larw (Conboy, 2009). Za technikę z wyboru w rozpoznawaniu nicieni płucnych z rodziny Metastrongyloidea uważana jest metoda migracji Baermanna (ryc. 4, tab. 2). Opiera się ona na hydrotermotropizmie żywych larw nicieni (Willard i wsp., 1988; Traversa i wsp., 2008a; Lacorcia i wsp., 2009). Ponadto technika ta może dostarczyć informacji na temat liczby larw w gramie kału, co dobrze koreluje z zaawansowaniem choroby (Brianti i wsp., 2008; Genchi i wsp., 2014). Należy pamiętać, że w ciągu kilku godzin od wypróżnienia dochodzi do odwodnienia kału, szczególnie gdy był on wydalony do kuwety, co istotnie wpływa na przeżywalność larw L1 i czułość testu Baermanna (Abbate i wsp., 2018). Poza tym na wyniki trzeba czekać 24 godziny, a aby uzyskać najwyższą czułość, wyniki ujemne muszą zostać potwierdzone jeszcze dwukrotnie.

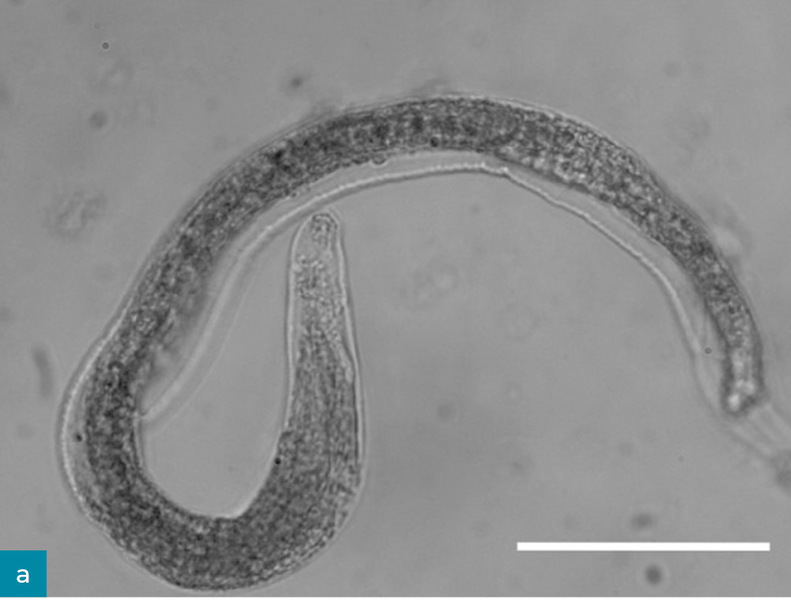
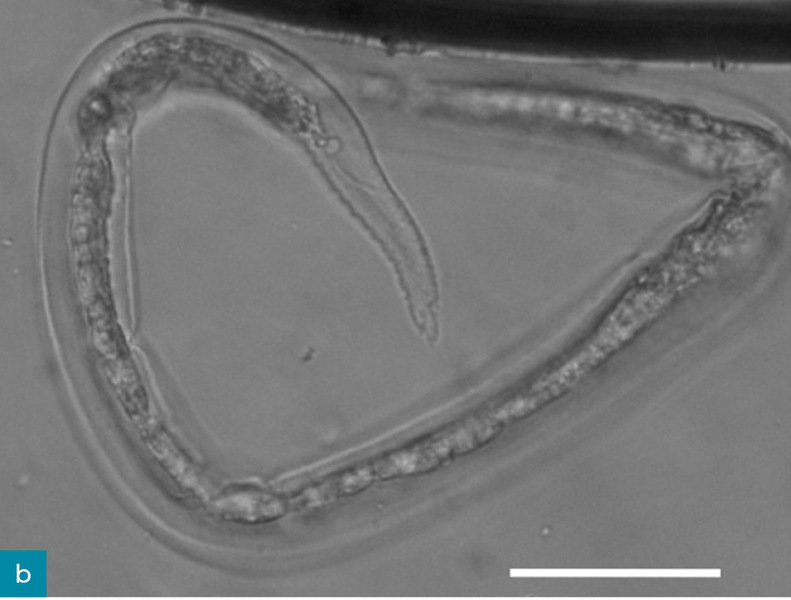
Parazytologiczny aparat diagnostyczny do poliwalentnej ilościowej oceny jaj, larw i oocyst o nazwie FLOTAC został oceniony pod kątem przydatności w diagnostyce inwazji A. abstrusus. Autorzy stwierdzili, że jest bardziej czuły niż test Baermanna (Gaglio i wsp., 2008). Głównym ograniczeniem systemu FLOTAC i kopromikroskopii jest jednak niemożność ustalenia rozpoznania w okresie przed pojawieniem się jaj w kale (prepatentnym) trwającym 1-2 miesiące (w tym czasie zmiany radiologiczne są już widoczne) lub gdy wydalanie jaj ustało, ale pasożyty nadal są obecne w organizmie, a objawy kliniczne wciąż występują (Losonsky i wsp., 1983; Payo-Puente i wsp., 2008; Dennler i wsp., 2013; Schnyder i wsp., 2014; Febo i wsp., 2019). Rozróżnienie gatunków larw L1 z rodzaju Strongyloides dokonywane jest na podstawie ich cech morfometrycznych i morfologicznych, ale osoba oceniająca musi mieć duże doświadczenie w tej dziedzinie (ryc. 5 i 6, Brianti i wsp., 2012; Traversa i Di Cesare, 2013).
Inwazję larw nicieni płucnych można również rozpoznać na podstawie oceny cytologicznej wymazów z tchawicy lub popłuczyn oskrzelowo-pęcherzykowych (BAL), ewentualnie za pomocą biopsji aspiracyjnej cienkoigłowej płuc. Badania te mają jednak mniejszą czułość niż rozmazy kału. Z powodu braku korzyści związanych z wykorzystaniem bardziej inwazyjnych metod diagnostycznych w porównaniu z badaniem kału, szczególnie w przypadku ciężkiej choroby układu oddechowego, nie zaleca się ich wykonywania (Lacorcia i wsp., 2009; Gambino i wsp., 2016).